¡Que sabemos de las patologías de ovario!
Hola mis queridos amigos de steemit ; hoy les voy hablar sobre las patologías de ovario… dentro de las cuales tenemos: quistes foliculares : los cuales pueden provenir de distintos orígenes: Folículos Preovulatorio (sin luteinizacion de la pared). Foliculos Postovulatorios (luego de la ovulación hay folículos que quedan y se forman quistes y si hay luteinizacion de la teca o de la granulosa) Foliculo Atresicos. Estos quistes foliculares por lo general van a ser UNICOS Contenidos de líquido seroso, fluido y su pared va a ser delgada constituida por granulosa o la teca luteinizada o no luteinizada, esto es importante saberlo porque si se luteiniza o no habrá producción de hormonas en estos quistes foliculares. (a veces la pared es hialina en los folículos atresicos) Los preovulatorios producen estrógenos que se producen por sobre estimulación de la hormona folículo estimulante a nivel del ovario.

Los quistes con luteinizacion de la granulosa secretan progesterona y se van a originar de folículos que no alcanzan a romperse durante la ovulación ,Los quistes foliculares con luteinizacion de la teca estos van a producir andrógenos y son los quistes que se producen en las pacientes con ovarios poliquisticos (es por eso que estas pacientes tienen rasgos masculinos como hinsurtismo, etc) por sobreestimulacion de la hormona luteinizante (LH) o gonadotrofina corionica.Los folículos atresicos pueden secretar andrógenos.
Aspecto Macroscopico de un quiste folicular: tenemos evidentemente en el ovario un quiste folicular en este caso con luteinizacion de la pared.
QUISTES DEL CUERPO LUTEO; El cuerpo luteo son esas estructuras que se forman posterior a la ovulación cuando se rompe el folículo queda el resto del folículo y queda esa pared luteinizada de forma amarillenta, de aspecto festoneado que es lo que indica que hubo ovulación, ese color amarillento es por la presencia de luteína por eso su nombre, van a producir progesterona y van a ser los encargardos de preparar el endometrio para recibir el ovulo en el momento de ser fecundado.

El cuerpo luteo normal mide 2 a 3 cm. Signo de ovulación es el festoneamiento de los contornos.
Los quistes que se producen en esos cuerpos luteos :
Serán únicos (unilateral) y la pared será de color amarillenta (por luteína) aspecto festoneado y el contenido será hemorrágico.
QUISTES DEL OVARIO POLIQUISTICO; Quistes que tienen luteinizacion de la pared, que van a producir andrógenos.Estos ovarios van a estar aumentados de tamaño, generalmente los dos ovarios Tendrán una túnica albugínea gruesa, fibrosa y con multiples quistes o folículos dilatados con diámetros entre 5 a 10mm, con luteinizacion de la teca interna.Se asocia a cuadro anovulatorios crónicos. Generalmente las pacientes se presentan con la triada del síndrome de STEIN- LEVENTHAL (amenorrea secundaria, obesidad e hinsurtismo).
Es un círculo vicioso, en el hipotálamo hay aumento de factor liberador de hormona LH, por lo tanto, hay aumento de esta hormona luteinizante, habrá luteinizacion de esos folículos, habrá aumento en la síntesis de andrógenos en los ovarios (por lo que estos quistes liberan andrógenos), estos andrógenos se van a metabolizar a nivel periférico produciendo estrona y esta estrona hara que aumenta la producción de factor LH. Razón por la cual estos sindromes hay que corregirlos desde el punto de vista hormonal para romper ese círculo vicioso.
Macroscopicamente un ovario poliquistico observándose cada quiste en su interior A nivel del microscopio veremos los quistes foliculares y el engrosamiento de lo que es la túnica albugínea.

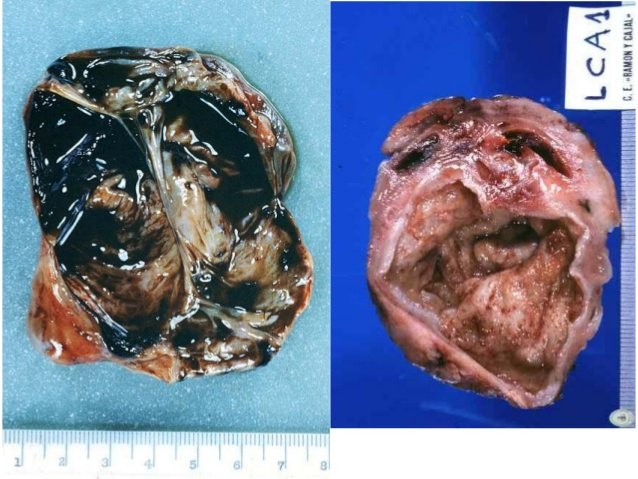
QUISTES ENDOMETRIOSICOS. Que hay que diferenciarlos de los tumores Endometroides que son los clásicos. No son otra cosa, sino que presencia de tejido endometrial sembrado en el ovario, ese tejido sufre los mismos cambios que sufre en el endometrio que reviste la mucosa uterina. Pueden ser únicos o multiples, contienen una papila achocolatada (por eso se conocen como “quistes de chocolate”). La pared tiene islotes de endometrio, hemosiderina, y tejido fibroso. Lo más importante es que en la superficie interna de estos quistes para poderlos diagnosticar como quistes endometriosicos tenemos que ver tejido endometrial, generalmente no siempre se ve este tejido, pero la presencia de una pared fibrosa con numerosos macrogafos cargados con hemosiderina (hemosiderofagos) nos dice que puede ser un quiste endometriosico. Pero lo principal es ver el tejido endometrial.
QUISTES SIMPLES.Se producen por invaginación del epitelio superficial, se profundizan y se desprenden. Están tapizados de epitelio cubico, pueden tener células cilíndricas ciliadas y células clara de tipo tubario
Lo importante es que son quistes pequeños (menos de 1cm) y se dice que de ellos se van a iniciar las neoplasias epiteliales que se pueden encontrar a nivel del ovario, (de ellos derivan los tumores epiteliales del ovario),
Formaciones de este tipo al alcanzar tamaños mayores de 1cm ya se consideran neoplasicos CISTOADENOMAS SEROSOS. TUMORES PRIMARIOS DEL OVARIO Se clasifican en 4 grupos según deriven: Del epitelio superficial del ovario, De células germinales, Del estroma ovárico y los cordones sexuales.

El ovario también puede ser asiento neoplasias metastasicas, un caso relativamente frecuente es pacientes con neoplasias malignas del tubo digestivo tipo adenocarcinomas y metastizan al ovario y el paciente debuta clínicamente con un tumor de ovario. Se conoce como tumor de krukenberg, el pronóstico es distinto el tratamiento también lo es.Los benignos constituyen el 80% y los malignos el 20% De acuerdo a la clasificacion Histologica: En ovario tenemos los tumores benignos, malignos y los tumores borderline (o de bajo potencial de malignidad, no son ni malignos ni benignos) TUMORES EPITELIALES. TUMORES SEROSOS, Benignos ( Cistoadenomas)
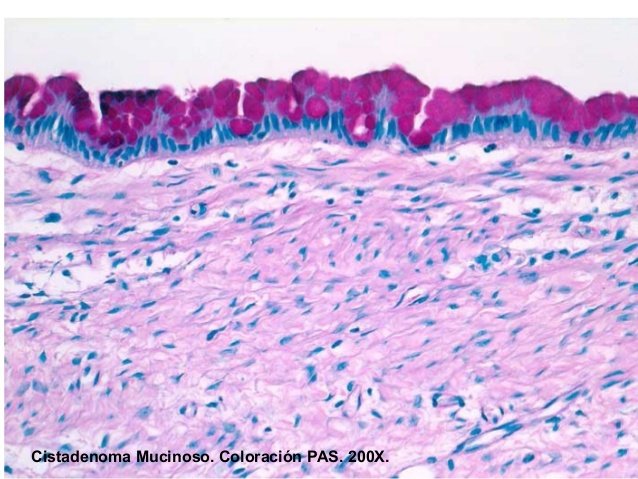
De bajo potencial de Malignidad, Malignos (adenocarcinomas), TUMORES MUCINOSOS. Benignos (Cistoadenoma mucinoso), De bajo potencial de malignidad, Malignos (cistoadenocarcinoma mucinoso).
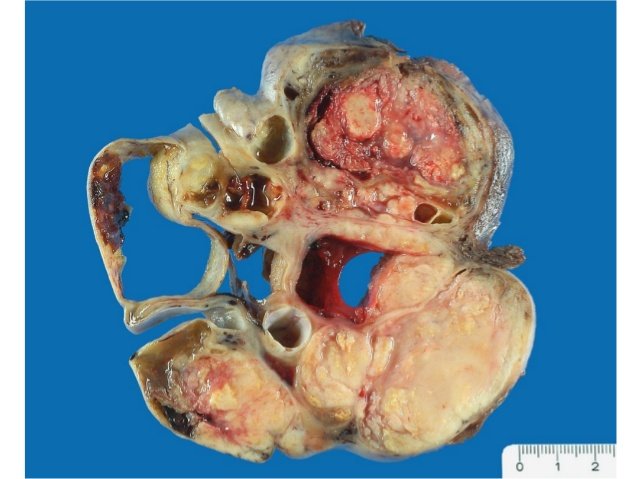
TUMORES ENDOMETROIDES: Benignos, De bajo potencial de malignidad, Malignos; TUMORES DE CELULAS CLARAS. Benignos (Adenofibromas). De bajo potencial de malignidad. Malignos (carcinoma).
TUMORES DE BRENNER: tumor que se caracteriza por que el epitelio que se observa tendrá características del epitelio que se ve en vías urinarias. Benignos. De bajo potencial de malignidad. Maligno.
TUMORES EPITELIALES NO CLASIFICADOS; TUMORES EPITELIALES MIXTOS, CARCINOMA INDIFERENCIADO, TUMORES DERIVADOS DEL ESTROMA DEL OVARIO.
DE LOS CORDONES SEXUALES (estroma ovárico especifico) Tumor de células de la granulosa, Tecoma- Fibroma, Adenoblastomas- tumores de sertoli-leyden. Ginandroblastomas. No clasificados.

TUMORES DE CELULAS GERMINALES. Disgerminoma (equivalente a seminoma del testículo), Tumor de seno endodérmico, Carcinoma embrionario, Poliembrioma, Coriocarcinoma. Teratomas: por originarse en células pluripotenciales o totipotencial que pueden dar origen a elementos histológicos de las 3 hojas embrionarias. Tenemos: Inmaduros (son los malignos). Maduros (formas benignas llamada quiste dermoide) solidos, quísticos.
Monodermicos (un elemento de base embrionaria y sigue siendo teratoma) estruma ovárico,carcinoide.
Formas mixtas. (Generalmente es raro cuando estos tumores son puros generalmente son ejemplo digerminoma con areas de poliembrioma, o un tumor del seno endodérmico con aéreas de carcinoma embrionario...
CARACTERISTICAS CLINICAS E HISTOLOGICAS DE TUMORES EPITELIALES. TUMORES SEROSOS; Son los tumores más frecuentes (edades 30- 40 años) Generalmente son pequeños (5- 10cm) es una de las formas de diferenciar el tumor seroso del mucinoso porque este último es más grande. 60% son benignos (cistoadenoma seroso). De bajo grado de malignidad “borderline” 15 %, Malignos 25% (cistoadenocarcinoma seroso), Alrededor del 25% de los benignos son bilaterales Uni o multilocular, (vas a tener una masa tumoral y al abrirla se verán septos de tejido que te van a separar la cavidad interna en cámaras) el contenido seroso y papilares, friable en su superficie, con formaciones papilares si a nivel macroscópico vemos las formaciones papilares de estos tumores serosos ya puede ser maligno. (cistoadenocarcinoma seroso).
TUMOR SEROSO BORDERLINE: Lesión de bajo potencial maligno, Generalmente se dicen que son proliferaciones epiteliales atípicas en donde va a haber cambios a nivel del epitelio que revisten esas neoplasias (pseudoestraficiacion, cierto grado de atipia a nivel del nucleo, cierto grado de mitosis, pero va a faltar el elemento para poder definir si es un adenocarcinoma, que sería la INFILTRACION, generalmente los adenocarcinomas de ovario infiltran el estroma de manera destructiva, y esa es la característica importante que falta. Pueden ser quísticos, solidos con papilas,sin necrosis ni hemorragias. Papilas y micropapilas, puede haber zonas de desprendimiento de esas papilas. Nucleo hipercromatico y presencia de estructuras mitóticas, pero en bajo conteo.
CRITERIOS HISTOLOGICOS PARA HABLAR DE UN TUMOR SEROSO BORDELINE. Hiperplasia epitelial con pseudoestratificacion, con patrón cribiforme o micropapilar. Atipia celular de leve a moderada Desprendimiento de grupos celulares( veremos células que se han desprendido de la luz epitelial y aparecen libres en la cavidad) Baja actividad mitótica, Ausencia de invasión estromal destructiva. Importante.
Esto es un cistoadenoma seroso pero que en vez de ser liso tiene papilas por lo tanto es cistoadenoma seroso papilar borderline. Todo depende de sus características histológicas y si hay o no destrucción.

CISTOADENOCARCINOMA SEROSO. Neoplasia invasiva varía desde bien diferenciados a mal diferenciados. 60% de las neoplasias ováricas. Tamaño variable, 2/3 son bilaterales, sólido o quísticos. Arquitectura papilar, glandular o sólida, glándulas irregulares, las papilas muy ramificadas e hipercelulares, cuerpos de psammoma (característicos de los CA papilares). Graduación basada en la arquitectura.
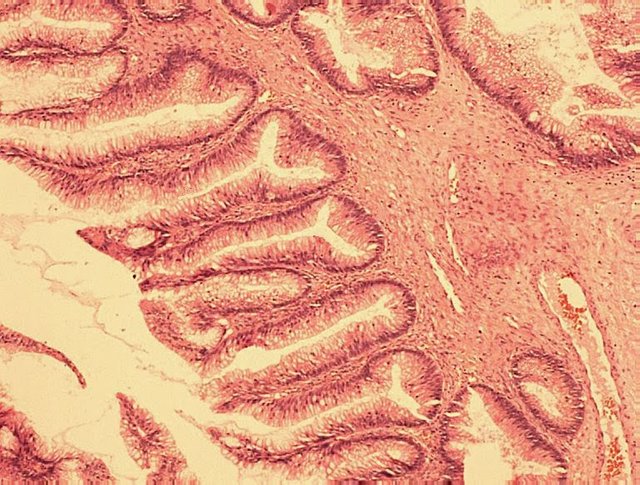
TUMORES MUCINOSOS. Son análogos a los serosos, la diferencia está en el epitelio que posee células secretoras de mucina (parecido al revestimiento del canal cervical). 10% malignos. Son de gran tamaño (diferencia con el seroso), Se distinguen 2 tipos: endocervical e intestinal (dependiendo de las características del epitelio que revisten la neoplasia).
CISTOADENOMA MUCINOSO; 5ta década de la vida. 15% - 40% asociado a endometriosis. Elevación de CA 125. Asociación con CA de mama (7%). Ovario aumentado de tamaño, 10-20cm. Tumor quístico de contenido Mucoide (espesor de fluido a espeso) Epitelio de revestimiento cilíndrico simple mucoso igual al endotelio cervical.

CISTOADENOMA MUCINOSO BORDERLINE; Lo mismo que el seroso la diferencia es que el epitelio en vez de ser seroso es mucinoso.
TUMORES ENDOMETRIOIDES. Formación de glándulas tubulares, semejante a las glándulas endometriales. Asociado en 15-30 % con carcinoma endometrial. Son quísticos contenidos “achocolatado”.
Glándulas cilíndricas con grados variables de anaplasia o atipia. Estructuras tubulares revestidas por epitelio cilíndrico pesudoestratificado muy parecido al endometrio.
CA ENDOMETRIOIDE,Estructuras glandulares con pseudoestratificación, figuras mitóticas y atipia nuclear. TUMOR DE BRENNER; Son neoplasias sólidas o quísticas. Contienen epitelio transicional semejante al de las vías urinarias. Cápsula lisa, blanca o grisácea. Tumores pequeños generalmente de hallazgo incidental. TUMOR DE BRENNER BENIGNO; 3% de los tumores epiteliales 5ta década, Hallazgo incidental, Tumores menores de 2 cm, Firmes, gomosos y blanquecino, Nidos delimitados por un estroma fibroso denso, Generalmente no hay atipias ni mitosis, Unilateral.

TUMOR DE BRENNER BORDERLINE; 6ta década, Siempre unilateral, confinado al ovario, Puede alcanzar gran tamaño, usualmente quístico, papilar.
TUMOR DE BRENNER MALIGNO (CARCINOMA TRANSICIONAL) Corresponden al 6% de los carcinomas ováricos. 15% son bilaterales. Sobrevida a 5 años 35%. El aspecto histológico recuerda al urotelio.
DERIVADO DE CLS. GERMINALES; Constituyen el 20% de los tumores ováricos. Son el segundo grupo de tumores más frecuentes, después de los epiteliales. Se dan a cualquier edad. El 60% de los tumores ováricos en la infancia y adolescencia son de células germinales y 1/3 de éstos, malignos.
TERATOMAS; Se originan de céls. Germinales (de las 3 hojas embrionarias). 15-20% de los tumores ovario, Mayor riesgo cuando aparece en las 2 primeras décadas, mientras más jóvenes más malignidad.
link
TIPOS: TERATOMAS QUISTICOS BENIGNOS (MADUROS): en 90% de las mujeres, posee diferenciación ectodérmica (piel, pelos, glándulas sebáceas, dientes, huesos).
TERATOMAS MALIGNOS (INMADUROS): se refiere a la inmadurez del epitelio, son más voluminosos, sólidos. Importante en el tejido nervioso inmaduro las placas neurales, la cantidad habla del pronóstico del paciente. TERATOMAS MONODERMICOS: Estruma ovárico, tiene elementos de una sola capa embrionaria y presencia de tejido tiroideo.Puedes tener un teratoma benigno maduro, pero en los elementos histológicos del epitelio escamoso se desarrolla un carcinoma, es la segunda forma de malignidad en los teratomas (la primera es el teratoma inmaduro).
CORIOCARCINOMA; Es poco frecuente en el ovario. La mayoría de las veces corresponde a un componente dentro de un tumor de células germinales (tipo mixto). Tiene una estructura y un comportamiento biológico similares a los de la coriocarcinoma del testículo. Elementos del cito y sincitiotrofoblasto.

DISGERMINOMAS; También llamado seminoma ovárico. Constituye el 3 a 5% de los tumores malignos del ovario. Ocurre en pacientes adultas jóvenes. En el 85% de los casos es unilateral. Es un tumor sólido, de contornos lobulados, blanquecino amarillento y blando.
Histológicamente similar al seminoma del testículo, pero caracterizado por cordones de células redondeadas o poligonales con moderada cantidad de citoplasma separadas por trabéculas de tejido conectivo con infiltrado inflamatorio.
Células gigantes del tipo sincitiotrofoblasto se encuentran en 6 a 8% de los casos (producen gonadotrofina coriónica, que puede usarse como marcador serológico en el seguimiento de las pacientes).
CARCINOMA EMBRIONARIO; Es semejante al carcinoma embrionario testicular. Las células tumorales son células primitivas, con aspecto similar a las del disgerminoma, pero dispuestas en estructuras epiteliales sólidas, glanduliformes o papilares. Es poco frecuente. Puede producir a-feto-proteína (marcador tumoral).
TUMOR DEL SENO ENDODÉRMICO; Tumor derivado de célula totipotencial primitiva, que se diferencia en estructuras del saco vitelino. El tumor es unilateral, sólido o quístico, muy agresivo y se da en mujeres jóvenes. Estructuras conectivas perivasculares revestidas por epitelio cuboideo, similares a las que se hallan en el divertículo endodérmico del saco vitelino de la placenta de la rata (seno de Duval o seno endodérmico). Produce a-feto-proteína. Es poco frecuente.

POLIEMBRIOMA; Tumor poco frecuente. Se considera un teratoma maligno con diferenciación en estructuras microscópicas embrionarias completas denominadas cuerpos embrioides. Estos están constituidos por formaciones que simulan un disco embrionario con cavidad amniótica y saco vitelino. Es un tumor muy agresivo.